- Proszę czekać...
Kiedy stosujemy żywienie dojelitowe przez PEG?

Rak prostaty – ryzyko, objawy, leczenie, rokowania
04.08.2021
Rehabilitacja dzieci z MPDZ (Mózgowe porażenie dziecięce) – dzień z życia fizjoterapeuty
22.09.2021Czym jest żywienie dojelitowe?
Żywienie dojelitowe jest formą odżywienia pacjenta, polegającą na dostarczaniu substancji odżywczych do wybranej części przewodu pokarmowego – światła jelita, dwunastnicy lub żołądka alternatywną drogą dostępu, czyli inną niż doustna.
Żywienie dojelitowe jest stosowane u chorych, którzy ze względu na aktualny stan zdrowia, nie mogą być karmieni drogą podstawową. Głównymi zaburzeniami powodującymi dysfunkcję układu pokarmowego są:
- choroby neurologiczne,
- choroby onkologiczne,
- mukowiscydoza,
- wady wrodzone,
- poparzenia,
- terminalne stadia innych chorób.
Podaż diety następuje za pomocą specjalnego dojścia w postaci zgłębnika. Zgłębnik stosowany jest w przypadku leczenia krótkotrwałego – poniżej 30 dni; lub przetoki odżywczej, gdy żywienie kliniczne obejmuje okres dłuższy niż miesiąc. Wyróżniamy cztery główne drogi żywienia: zgłębnik nosowo-żołądkowy lub nosowo jelitowy, gastrostomię PEG oraz stomię dojelitową (jejunostomię PEJ).
Czym jest PEG?
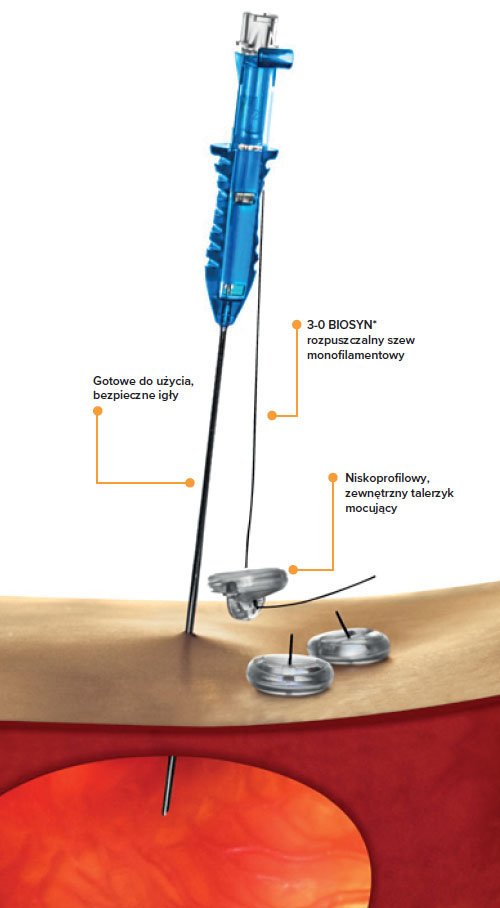
PEG (Percutaneous Endoscopic Gastrostomy), czyli przezskórna endoskopowa gastrostomia jest sztuczną drogą dostępu do wnętrza żołądka, tworzoną w celu żywienia enteralnego. Silikonowy lub poliuretanowy dren o dużej średnicy (15-28 Cha/F) wprowadzany jest przez skórę ściany jamy brzusznej do światła przewodu pokarmowego. Odbywa się to bez wykonywania laparotomii i otwierania przedniej ściany żołądka. Metodę PEG po raz pierwszy wykorzystano w 1979 roku w Cleveland (USA) przez chirurga dziecięcego Michaela Guaderera. Została ona przyjęta bardzo entuzjastycznie, szczególnie ze względu na fakt, że pacjenci w terminalnych stadiach ciężkich chorób często cechują się dużym ryzykiem znieczulenia ogólnego. Wraz z rozwojem techniki doszło do rozwoju metod wprowadzania PEG, jego budowy, jakości użytych biomateriałów i przeszkolenia kadry medycznej. Wszystkie te czynniki przyczyniły się do tego, iż obecnie żywienie dojelitowe PEG to jedna z najczęściej stosowanych procedur endoskopowych.
Rodzaje PEG?
W zależności od sposobu wprowadzania PEG endoskopiści maja do wyboru kilka odmian PEG, które różnią się przede wszystkim średnicą zgłębnika, biomateriałem, z którego zostały wytworzone, czy sposobem mocowania zewnętrznego talerzyka. Na przestrzeni lat wyodrębniono cztery główne techniki wprowadzania żywienia dojelitowego PEG:
-
- Metoda Ponsky’ego-Gauderera – przeciągana (pull-string PEG technique)
Obecnie jest najczęściej stosowaną i najbezpieczniejszą techniką, ponieważ w trakcie przeciągania rurki uzyskuje się najlepsze przyleganie ściany żołądka do powłok jamy brzusznej. Określana jest mianem „PULL”, ze względu na przebieg zabiegu: w wyznaczonym miejscu wprowadzenia PEG wbijana jest igła, a w jej światło prowadnik, który jest chwytany w pętlę i wraz z endoskopem wyciągany na zewnątrz. Następnie do prowadnika przyczepiany jest PEG. Wyciągając prowadnik z powrotem przez otwór wykonany w jamie brzusznej, wciągamy jednocześnie PEG przez jamę ustną, przełyk, aż do żołądka.
-
- Metoda Sachsa-Vine’a – pchana (push-guidewire PEG technique)
Działa analogicznie do metody „PULL”; jednak z tą różnicą, że po wyciągnięciu i naprężeniu prowadnika nanizuje się na niego PEG i z powrotem wpycha przez jamę ustną oraz przełyk do żołądka. Pchanie wymaga użycia sztywniejszych materiałów, a PEG ma w tym przypadku budowę zbliżoną do poszerzadła endoskopowego.
-
- Metoda Russella – wkłuwana (introducer technique)
Jak w powyższych metodach, w wyznaczone miejsce wprowadzenia PNG wbijana jest igła, a w jej światło prowadnik. Następnie wprowadzane są poszerzadła o coraz większej średnicy, co umożliwia umieszczenie specjalnej rozrywalnej kaniuli, przez którą wprowadza się cewnik gastrostomijny z wewnętrznym zabezpieczeniem w postaci pompowanego balonu. Taka metoda PEG jest bardziej inwazyjna od poprzednich z uwagi na fakt, że wprowadzając rurkę gastrostomijną przez skórę odpychamy żołądek od ścian jamy brzusznej. W celu zminimalizowania ryzyka niepowodzenia zabiegu można stosować specjalnie zapinki, ale to z kolei przedłuża i komplikuje zabieg. Metoda wkłuwana stosowana jest w żywieniu dojelitowym w przypadku konieczności eliminacji przeciągania rurki gastrostomijnej przez gardło i przełyk np. w przypadku nowotworów czy poparzeń.
-
- Metoda Browna-Muellera – wkłuwana z ufiksowaniem żołądka (introducer technique with T-fastener)
Jest ulepszeniem metody wkłuwanej. W celu umocowania ścian żołądka do powłok jamy brzusznej używane są igłowe systemy kotwiczące, które pozwalają na zmniejszenie ryzyka odpychania żołądka podczas wpychania rurki. Mocowanie utrzymuje gastropeksję przez okres 2-3 tygodni, czyli na czas dojrzewania przetoki PEG, po czym jest przecinane i wydalane wraz ze stolcem.
Przeciwwskazania do wykonywania zabiegu PEG
Wykonanie endoskopii PEG nie zawsze jest możliwe i bezpieczne dla zdrowia pacjenta. Do głównych przeciwwskazań możemy zaliczyć:
-
- zaburzenia krzepnięcia krwi – hemofilia, (INR>1,5, PLT 50.000/mm3),
-
- niedrożność lub zwężenie światła przewodu pokarmowego – zarówno w przypadku jelit jak i przełyku,
-
- niedrożność wielopoziomowa – towarzysząca często chorobom nowotworowym,
-
- zaburzenia wchłaniania wiążące się z niewydolnością lub popromiennym zapaleniem jelita cienkiego,
-
- masywne wodobrzusze i ostra choroba wrzodowa żołądka,
-
- przemieszczenie organów,
-
- hepato – lub splenomegalia,
-
- wstrząs,
-
- brak zgody pacjenta na żywienie dojelitowe,
-
- jadłowstręt o podłożu psychogennym i ciężkie psychozy,
-
- ostre zapalenie trzustki i ostre zapalenie otrzewnej,
-
- rozsiany proces nowotworowy otrzewnej,
-
- rozległy, naciekający guz w okolicy nakłucia,
-
- niemożność uzyskania przylegania przedniej ściany żołądka do powłok jamy brzusznej,
-
- niewskazane jest również u pacjentów ze znaczną otyłością i tych po zabiegu resekcji żołądka,
-
- powinno się unikać wytwarzania PEG u osób, u których przewidywany jest krótki czas przeżycia.
We wszystkich powyższych przypadkach kluczową rolę odgrywa prawidłowo postawiona diagnoza, wywiad lekarski oraz doświadczenie i wiedza personelu medycznego. Pozwoli to naznaczyć najlepszy sposób leczenia dla pacjenta. Przykładowo psychogenne zaburzenia odżywiania występujące w postaci jadłowstrętu mogą w niektórych przypadkach być leczone poprzez żywienie dojelitowe, a w innym klasyfikować się jako przeciwwskazanie. Zaburzenia odżywiania w zaawansowanych zespołach otępiennych są jedną z głównych przyczyn dużej śmiertelności (25% w ciągu 6 miesięcy). Jednak po wytworzeniu PEG u tych osób śmiertelność w pierwszym miesiącu po zabiegu wyniosła 54%, a w przeciągu roku aż 90%. Jest to obecnie najbardziej kontrowersyjne wskazanie do zabiegu PEG i podejmowane ze szczególną ostrożnością.
Jak wygląda zabieg?
W celu minimalizacji ryzyka powikłań pacjent otrzymuje antybiotyk drogą dożylną. Najczęściej jest to 1g cefazoliny na 30-60 minut przed zabiegiem. Pacjent musi być na czczo do 8 godzin przed założeniem PEG. Pacjent jest znieczulany w zależności od potrzeb miejscowo lub ogólnie, a całemu procesowi założenia PEG towarzyszy dwóch lekarzy. Jeden z nich obsługuje endoskop, a drugi jest odpowiedzialny za wkłucie i przeciągnięcie rurki gastrostomijnej. Pomimo wstępnego wywiadu i kwalifikacji do żywienia dojelitowego, gdy endoskopiści dostaną się do światła przewodu pokarmowego sprawdzają stan żołądka i dwunastnicy. Pozwala to wykluczyć możliwe patologie i przeciwwskazania. Zabieg przeprowadzany jest przy ułożeniu pacjenta na plecach. Do żołądka wprowadza się powietrze w celu zapewnienia jak najlepszego przylegania ścian żołądka do ścian jamy brzusznej. Właśnie to przyleganie jest głównym kryterium wykonania wkłucia.
Należy również uwzględnić fakt, iż zbyt niskie umiejscowienie blisko odźwiernika może upośledzać perystaltykę jelit, a zbyt wysokie odpowiada za refluks żołądkowo-przełykowy. Następnie dezynfekuje się skórę i wprowadza PEG określoną techniką, wybraną na podstawie okoliczności towarzyszących. Rurkę przycina się do określonej długości, w zależności od potrzeb zakłada ogranicznik zewnętrzny, następnie podłącza wszystkie porty potrzebne do karmienia i płukania. Czas zabiegu zamyka się w 15 – 45 minutach, a chory może otrzymać pokarm już na drugi dzień. Choć czasem wcześniej, w niektórych okolicznościach nawet 4 godziny po zabiegu. Bardzo ważnym, końcowym etapem zabiegu jest poinstruowanie opiekunów chorego o sposobie pielęgnacji gastronomii, sposobie żywienia i innych przydatnych informacjach w celu uniknięcia powikłań.
Opieka nad pacjentem z zapotrzebowaniem na żywienie dojelitowe
Powikłania pozabiegowe są dość rzadkie i najczęściej wiążą się z nieodpowiednią lub niewystarczającą pielęgnacją PEG. Pacjent wymaga regularnego czyszczenia wgłębnika i dbania o skórę wokół niego. Zabiegi higieniczne muszą odbywać się w sterylnych warunkach, należy więc za każdym razem myć ręce, a okolice przetoki czyścić za pomocą wody lub soli fizjologicznej. Na osuszone miejsce zakłada się jałowy opatrunek w kształcie litery Y, który nie powinien być zbyt mocno dociskany, gdyż może powodować odleżyny. Zgłębnik powinno się codziennie obracać o 180 stopni, w celu sprawdzenia jego odpowiedniego położenia i zapobiegnięciu przyrośnięciu gastrostomii do ścian żołądka. Przed wykonaniem powyższych czynności każdorazowo należy sprawdzić zamknięcie końcówki i zaciśnięcie zacisków. Po zagojeniu przetoki (około 14 dni po zabiegu) pacjent może brać prysznic, kąpać się, a nawet pływać.
Odpowiednio zbilansowane posiłki są dobierane w zależności od zapotrzebowania energetycznego pacjenta, jego aktywności i tolerancji na karmienie dojelitowe. Należy również od samego początku stosowania żywienia dojelitowego zapewnić choremu odpowiednią ilość pierwiastków śladowych i witamin, w celu zapewnienia odpowiedniej homeostazy organizmu.
Żywienie enteralne może odbywać się dwoma metodami: w postaci bolusów lub wolnych wlewów. Bolusy wykonuje się do 4-6 razy w ciągu doby za pomocą specjalnej strzykawki o dużej objętości; lub w przypadku zmniejszonej tolerancji możemy wykorzystać mniejszą strzykawkę, a zwiększyć ilość karmień do 6-9 razy. Wlew ciągły wykonuje się za pomocą pompy dojelitowej lub metodą grawitacyjną. W zależności od potrzeb wlew ciągły odbywa się porą nocną (ok. 10-12 godzin), np. w przypadku mukowiscydozy lub w ciągu dnia z przerwami. Zgodnie z indywidualnymi zaleceniami lekarza należy stopniowo zwiększać dawkę i rozszerzać dietę, w niektórych przypadkach może być zalecane początkowe rozcieńczanie diety wodą lub płynem fizjologicznym. Po podaniu pokarmu należy podać choremu niewielką ilość chlorku sodu w stężeniu 0,9%, co zapewni drożność światła przewodu pokarmowego. Przed i po karmieniu należy ponadto przepłukać rurkę wodą w celu uniknięcia powstawania biofilmu, rozwoju i namnażania bakterii oraz niedrożności gastrostomii.
W przypadku niepokojących objawów należy skonsultować się z lekarzem, pamiętając, że nieleczone powikłania mogą prowadzić do poważnych schorzeń, takich jak:
-
- uszkodzenie narządów wewnętrznych,
-
- martwicze zapalenie powięzi,
-
- zakażenie skóry,
-
- rozwój wszczepienia nowotworowego w miejscu wkłucia,
-
- odma otrzewnowa (pneumoperitoneum),
-
- przetoki żołądkow – okrężnicze,
-
- perforacja przewodu pokarmowego,
-
- zapalenie otrzewnej.
Czy jesteś specjalistą w dziedzinie chirurgii?
Zapisz się na nasz newsletter, abyśmy mogli Ci przesyłać informacje i aktualności w zakresie chirurgii, w tym informacje o nowych artykułach, webinarach, szkoleniach czy wydarzeniach branżowych.